Land:
Bei der Behandlung Ihrer Patient:innen mit infantiler Zerebralparese erleben Sie vermutlich oft, wie unterschiedlich die Symptome ausgeprägt sein können. Die individuelle Förderung spielt daher eine herausragende Rolle. Vielfältige Maßnahmen unterstützen Ihre Patient:innen dabei, ihr jeweiliges Entwicklungspotenzial voll entfalten zu können.
Auch die bedarfsgerechte Ernährung von Kindern mit Zerebralparese stellt manchmal eine Herausforderung dar. Krankheitsbedingt können oralmotorische Beeinträchtigungen das Kauen und Schlucken erschweren. Daher ist oftmals auch ein adäquates Ernährungsmanagement ein wichtiger Baustein im Rahmen der Gesamtbehandlung von Kindern mit Zerebralparese. Genau hierbei möchten wir von Nutricia Sie und Ihre kleinen Patient:innen unterstützen und auf dieser Seite informieren.
Auf dieser Seite
Zerebralparese: Definition
Die infantile Zerebralparese (kurz: ICP) ist die häufigste Ursache für motorische Störungen und schwere neurologische Beeinträchtigungen von Kindern. Auf Grund der Krankheit kann es zu Störungen des Haltungs- und Bewegungsapparates kommen. Hervorgerufen wird diese neurologische Erkrankung durch Schädigungen des Gehirns vor, während oder nach der Geburt. Mögliche Auslöser können ein Sauerstoffmangel während der Geburt, eine pränatale Infektion, einer Entzündung (zum Beispiel Meningitis oder Enzephalitis) oder ein Schädelhirntrauma sein. Die genauen Beeinträchtigungen sind individuell und hängen von der Schwere und Lokalisation der Schädigung ab.
Die Prävalenz der Zerebralparese beträgt ca. 2,0 bis 3,5 Fälle pro 1.000 Lebendgeburten. Bei frühen Geburten (< 28. SSW) steigt sie auf rund 10 % an. Die Zerebralparese korreliert eindeutig mit dem Geburtsgewicht: Je geringer das Geburtsgewicht, desto höher die Wahrscheinlichkeit einer Zerebralparese. Bei Frühchen mit einem Geburtsgewicht von unter 1.500 Gramm ist die Häufigkeit einer Zerebralparese 70-fach höher als bei Säuglingen mit einem Geburtsgewicht von mehr als 2.500 Gramm.
Die Klassifikation der Zerebralparese
Die Zerebralparese ist schwierig zu klassifizieren, weil es sich um eine heterogene Krankheit handelt, die sich als Gruppe stark variierender Störungen und nicht als einheitliches Krankheitsbild manifestiert. Andererseits ist die Klassifikation der ICP eine wesentliche Voraussetzung für das Verständnis des jeweils vorhandenen Ausmaßes der Beeinträchtigung und der erforderlichen Versorgung. Die klinischen Klassifikationssysteme definieren die ICP daher in der Regel nach dem Grad der motorischen Beeinträchtigung und der Haltungsstörungen, die aus den Störungen im Gehirn resultieren:
| Klassifikationssystem | Merkmale |
| Schweregrad der Mobilitätseinschränkungen |
|
| Topografie der Beeinträchtigung |
|
Art der motorischen Beeinträchtigung |
|
| Gross Motor Function Classification System (GMFCS) |
|
Tabelle: Gebräuchliche Systeme zur Klassifikation der CP (modifiziert nach Cerebral Palsy Organisation, 2014)
Was ist der GMFCS-Score?
Der Gross Motor Functional Classification Systems Score (GMFCS-Score) ist ein System zur Klassifizierung des Grades der motorischen Beeinträchtigung von Kindern mit Zerebralparese. Dabei gibt es fünf Funktionsgrade/Stufen, die anhand des Grades der eigenständigen Mobilität und des Bedarfs an Hilfsmitteln/Mobilitätshilfen ermittelt werden. Bei der Ermittlung werden die Patient:innen in verschiedene Alterskorridore aufgeteilt. Weitere Informationen zum GMFCS finden Sie im Abschnitt „Symptome“.
Gerade bei einem hohen GMFCS-Level kann die Versorgung mit Sondennahrung hilfreich sein. Um bereits bei den kleinsten Patient:innen eine sichere und unkomplizierte Applikation zu gewährleisten, bieten wir unsere speziell auf ihre Bedürfnisse zugeschnittene Applikationstechnik Flocare an.
Zerebralparese: Symptome
Welche Symptome können bei einer ICP bestehen?
- Spastik beziehungsweise Hypertonus der Muskulatur
- Fokale oder sekundär generalisierte Krampfanfälle
- Sinnes- und Wahrnehmungsstörungen
- Intelligenzminderung
- Muskulärer Hypotonus
- Krankheitsbedingte Ernährungsschwierigkeiten
Neben motorischen Einschränkungen sind die häufigsten Symptome einer Zerebralparese sensorische und kognitive Beeinträchtigungen sowie epileptische Anfälle. Schwere Fütterstörungen gehen in fast 60 % der Fälle der Diagnose Zerebralparese voraus. Sehr häufig treten auch oralmotorische Dysfunktionen auf, die das Füttern beziehungsweise Essen erschweren können. Rund 94 % aller Kinder mit Zerebralparese im Vorschulalter weisen eine solche Fehlfunktion beziehungsweise eine Schluck- und/oder Fütterstörung auf.
Aufgrund physiologischer anatomischer Veränderungen im Bereich des Kehlkopfes können ab dem 2. Lebensjahr Schluckbeschwerden und Aspirationsereignisse zunehmen. Luftnot bei den Mahlzeiten, Würgen, Erbrechen, Spucken und ein Zeitaufwand von mehr als drei Stunden pro Tag zum Füttern sind bei Kindern mit Zerebralparese nicht selten.

Zerebralparese: Symptome bei Säuglingen
Da die typischen Bewegungsstörungen bei Säuglingen meist noch nicht zu sehen sind, gelten hier andere Indikatoren wie zum Beispiel:
- Geringe Körpersteife beim Hochheben
- Schwierigkeiten beim Drehen, Krabbeln und Gehen
Dysphagie bei neuropädiatrischen Patient:innen
9 von 10 Kindern mit neurologischen Beeinträchtigungen sind von Dysphagie betroffen – diese äußert sich nicht immer in klinischen Symptomen und bleibt deswegen oft unerkannt. Das hat Konsequenzen für Gesundheit und Lebensqualität:
- Gefahr der „stillen“ Aspiration mit Entzündung der Atemwege
- Signifikant höhere Mortalität
- Einschränkungen der familiären Lebensqualität durch lange und stressige Fütterungszeiten
- Mangelernährung
Dabei sind Kinder mit einem GMFCS-Score IV/V häufiger von Dysphagie betroffen.
Erhöhtes Risiko für Mangelernährung
Wachstumsstörung und Mangelernährung bei Kindern mit neurologischen Erkrankungen beruhen meist auf quantitativ oder qualitativ unzureichender Nährstoffaufnahme. Anhaltende Fütter- und Schluckstörungen können zu einer ernsthaften Unterversorgung mit lebenswichtigen Nährstoffen und in der Folge zu einer Mangelernährung führen. Allgemein lässt sich hier feststellen, dass 40 % der Kinder mit neurologischen Beeinträchtigungen mangelernährt sind. Dabei korreliert der Schweregrad der Mangelernährung mit dem Schweregrad der neurologischen Beeinträchtigungen. Dieser wird üblicherweise mithilfe des GMFCS klassifiziert.
Gemessen an der „Größe-für-Alter“ haben Kinder mit massiven Einschränkungen der Motorik ein signifikant höheres Risiko für eine Mangelernährung als Kinder mit leichteren Einschränkungen. Gemäß einer Querschnittstudie weisen rund 41 % der Kinder mit GMFCS-Level I eine milde bis schwere Mangelernährung auf. Bei GMFCS-Level V sind hingegen bis zu 91 % der Kinder davon betroffen.
Daher sind die Ernährungsanamnese und die weiterführende Diagnostik zur Beurteilung von Fütter- und Schluckstörungen bei Kindern mit Zerebralparese von essenzieller Bedeutung.
Bei Kindern mit neurologischen Beeinträchtigungen kann sich ein andauernder Mangel an lebenswichtigen Nährstoffen auf ihre Lebensqualität auswirken. Damit Kinder mit Zerebralparese ihr Entwicklungspotenzial voll entfalten können, ist oftmals ein adäquates Ernährungsmanagement notwendig. Denn ein guter Ernährungsstatus:
- Verbessert den Therapie-Erfolg
- Verbessert das lineare Wachstum
- Trägt zu einer besseren kognitive Entwicklung bei
- Führt zu weniger Infekten und Atemwegsinfektionen
- Trägt zu einer besseren Wundheilung bei
- Vereinfacht die Medikamentengabe
Zusätzlich wirkt sich dieser auch positiv auf die Lebensqualität der Kinder und Familien aus:
- Führt zu einer besseren sozialen Teilhabe
- Reduziert die Fütterungszeiten
- Reduziert Krankenhausaufenthalte
- Führt zu einem besseren gesundheitlichen Wohlbefinden.
Eine individuelle Ernährungstherapie ist damit ein wichtiger Baustein in der Versorgung neurologisch beeinträchtigter Kinder.
Zerebralparese: Diagnostik von Ernährungsproblemen
Wird eine Zerebralparese diagnostiziert, geht dies oft Hand in Hand mit der Diagnose von Ernährungsproblemen. Dabei liegen in der Regel mehrere Untersuchungsschritte zu Grunde: Zentral sind die Identifikation von Fütterproblemen, die Betrachtung der Perzentilenkurven des Kindes sowie eine umfassende Ernährungsanamnese.
Test auf Fütter- und Schluckproblematik
Eine bestehende Dysphagie frühzeitig zu erkennen, kann gerade bei dieser Zielgruppe herausfordernd sein.
Der Test auf Fütter- und Schluckproblematik hilft durch vier Kernfragen bei der Beurteilung von Fütter- und Schluckproblemen bei Kindern mit Zerebralparese und gibt einen Anhaltspunkt, ab wann interveniert werden sollte.

Wenn mindestens eine der Fragen mit „Ja“ beantwortet wird, kann dieses ein mögliches Anzeichen für eine Dysphagie sein. Die Antworten auf diese Fragen können bei der Entscheidungsfindung zur Ernährungsform unterstützen.
Perzentilenkurven bei Zerebralparese
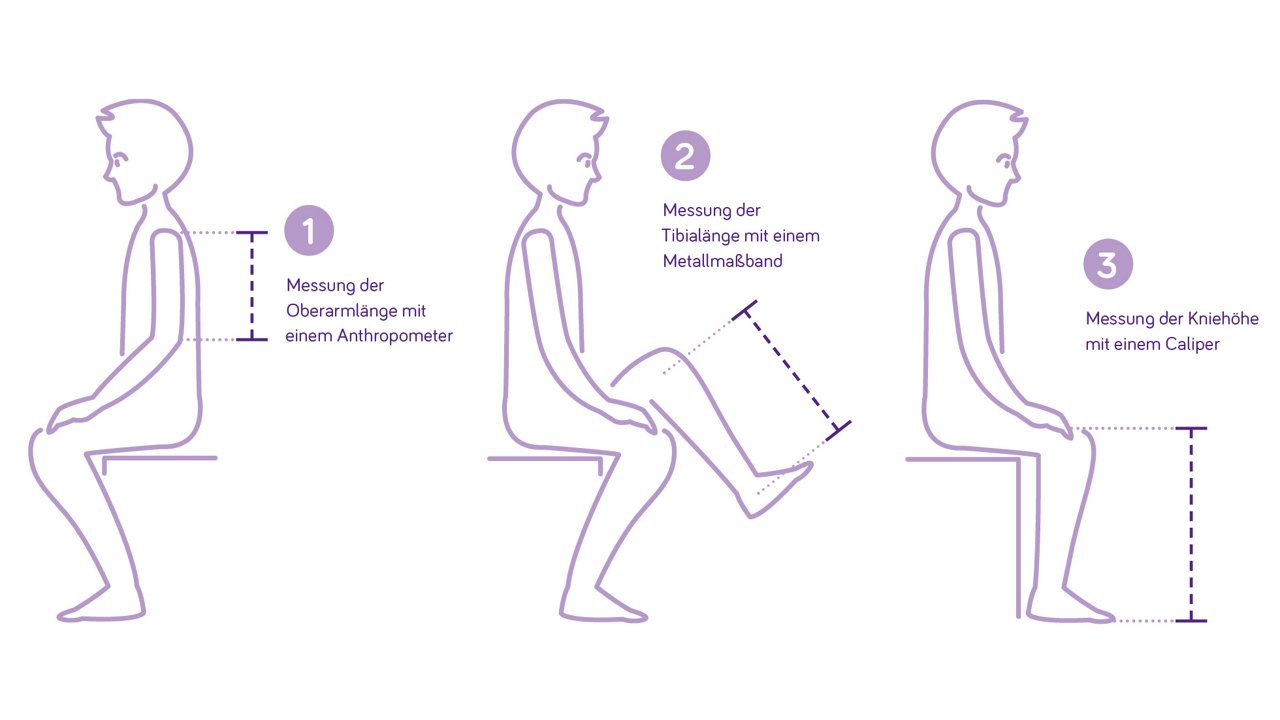
Bei Kindern mit neurologischer Beeinträchtigung, die aufrecht stehen können, sollte die Körpergröße mit einem Stadiometer gemessen werden. Die Rückenlage ist eine gute Alternative, wenn ein Kind nicht stehen, aber gerade liegen kann. Ein erheblicher Teil der Kinder mit neurologischer Beeinträchtigung sind aufgrund von Gelenkkontraktionen, Spastizität und/oder Skoliose nicht in der Lage, aufrecht zu stehen oder zu liegen, wodurch die Körperlängenmessung erschwert ist. Als alternative Messmethoden zur Beurteilung der Körpergröße können Segmentlängenmessungen der Oberarm,-Tibialänge und der Kniehöhe herangezogen werden. Diese Messungen haben sich als sehr zuverlässig erwiesen, sind wiederholbar und können daher auch allein zur Überwachung des Wachstums verwendet werden.
Auch bei Kindern mit Zerebralparese ist die Betrachtung des individuellen Verlaufs der Perzentilenkurven zentral für die Beurteilung der Entwicklung.
| Segmentmessung | Körperlängen-Schätzung Körperlänge = KL |
| Oberarmlänge (OAL) | KL = (4,35 x OAL) + 21,8 |
| Tibialänge (TL) | KL = (3,26 x TL) + 30,8 |
| Kniehöhe (KH) | KL = (2,69 x KH) + 24,2 |
Tabelle: Verschiedene alternative Körperlängen-Messungen für Kinder mit Zerebralparese (Geburt bis 12 Jahre)
Die Körpergröße, mit Hilfe einer Formel berechnet, kann in Standard-Perzentilenkurven eingetragen werden.
Hinweis: Neuropädiatrische Perzentilen dienen nicht der Identifikation von Mangelernährung, können jedoch zur intraindividuellen Verlaufsbeobachtung, zum Beispiel vor und nach einer Ernährungsintervention, eingesetzt werden.
Die sorgfältige Ernährungsanamnese
Eine sorgfältige Ernährungsanamnese ist notwendig, um einer Mangelernährung und einer damit verbundenen Auswirkung auf Wachstum und Entwicklung vorzubeugen. Eine Ernährungsanamnese kann wichtige Aufschlüsse über das Ernährungsverhalten sowie die Dauer der Nahrungsaufnahme geben.
Sie können auch den Eltern oder Pflegekräften Ihrer Patient:innen nahelegen, ein detailliertes Ernährungsprotokoll zu führen. Im Ernährungsprotokoll werden über 5 bis 7 Tage die Nahrungsart und Nahrungsmenge, Probleme beim Füttern sowie Gemütszustände und Beschwerden (Bauchschmerzen, Blähungen, Verstopfung etc.) des Kindes notiert. Das Protokoll kann Ihnen möglicherweise weitere Hinweise für Ihre Diagnose liefern.
Zerebralparese: Ernährungstherapie
Die Ernährungsdefizite von Kindern mit Zerebralparese werden oft unterschätzt – mit Folgen für ihre Gesundheit, ihr Wohlbefinden und ihre Teilhabe am sozialen Leben.
Mangelernährung kann auch mit erhöhter Morbidität und Mortalität einhergehen. Mithilfe einer adäquaten Ernährungstherapie kann dies verhindert werden.
Welche Ernährungstherapie wird bei Mangelernährung bei Kindern mit ICP empfohlen?
Die verschiedenen Stufen der Ernährungstherapie können auch bei Kindern mit neurologischen Beeinträchtigungen, unter Berücksichtigung ihrer besonderen Anforderungen, Anwendung finden. Ein besonderes Augenmerk ist dabei auf individuelle Einschränkungen wie beispielsweise eine bestehende Dysphagie oder Verträglichkeitsprobleme zu richten.
Die verschiedenen Maßnahmen der Ernährungsunterstützung sind individuell kombinierbar und richten sich nach den Bedürfnissen Ihrer Patient:innen.
Stufen der Ernährungstherapie
Normalkost und Energieanreicherung
An erster Stelle der Ernährungstherapie stehen eine ausgewogene Normalkost und Ernährungsberatung, soweit die orale Nahrungsaufnahme problemlos möglich ist. Wenn die Normalkost allein nicht für ein gutes Gedeihen ausreicht, sollte die Nahrung hochkalorisch angereichert werden, darüber hinaus stehen verschiedene Nahrungsmodule zur Anreicherung der Normalkost zur Verfügung (zum Beispiel mit Maltodextrin). Bei einer bestehenden Dysphagie können je nach Schweregrad Nahrung und Getränke entsprechend angedickt werden, um mehr Sicherheit beim Schlucken zu ermöglichen.
Medizinische Trinknahrung
Ist eine Anreicherung der normalen Kost nicht zielführend beziehungsweise ausreichend, können medizinische Trinknahrungen eine hochkalorische Ernährung sinnvoll unterstützen. Vollbilanzierte Trinknahrungen, wie zum Beispiel Infatrini Trinknahrung und Nutrini Trinknahrung sind vollbilanziert und können sowohl zur ergänzenden als auch zur ausschließlichen Ernährung eingesetzt werden. Bei einer bestehenden Dysphagie oder anderweitigen Fehlfunktion des Schluckapperates als Folge der ICP kann je nach Schweregrad unser NutriniDrink Multi Fibre mit Nutilis Clear angedickt werden, um neben der optimalen Nährstoffversorgung auch ein sichereres Schlucken zu gewährleisten. Nutilis Clear ist nicht geeignet für Kinder unter 3 Jahren.
Sondennahrung
Bei starken Einschränkungen der oralen Nahrungsaufnahme kann eine Sondenernährung, zum Beispiel von Nutrini oder von Infatrini zum Einsatz kommen, um die Versorgung des Kindes mit lebenswichtigen Nährstoffen sicherzustellen. Auch mit einer Ernährungssonde (zum Beispiel nasogastrale Sonde oder PEG) ist die orale Gabe von Normalkost und Trinknahrung möglich und sollte je nach Voraussetzungen Ihrer Patient:innen gefördert werden.
Nutricia bietet Ihnen eine Vielfalt von Sondennahrungen und der dazugehörigen Applikationstechnik an, um die optimale Ernährungstherapie für jedes Kind sicherzustellen. Mehr über Sondennahrung erfahren.
Gerade bei Kindern, die schwere Einschränkungen aufweisen, ist der Schritt zur Sondenernährung oftmals wichtig und richtig, um eine guten Ernährungsstatus erreichen und halten zu können.
11 bis 31 % der Kinder mit GMFCS-Level IV und V brauchen eine Ernährungssonde für ihre ausreichende Nährstoffversorgung – gegenüber 0 bis 5 % der Kinder mit GMFCS-Level von I bis III.
Veröffentlichung: Nutrini Sondennahrung bei Kindern mit neurologischen Beeinträchtigungen
Gerne möchten wir Ihnen eine aktuelle Veröffentlichung zur Verfügung stellen, die sich mit dem Einsatz von Nutrini Sondennahrung bei Ihren kleinen Patient:innen mit neurologischen Beeinträchtigungen beschäftigt. Veröffentlichung jetzt lesen
Nutricia Ernährungsteam Junior – für Sie und Ihre Patient:innen
Ein wichtiges Element der erfolgreichen Ernährungstherapie bei Infantiler Zerebralparese ist der reibungslose Ablauf der medizinischen Ernährung von Anfang an. Genau darum kümmert sich unser bundesweit verfügbares Nutricia Ernährungsteam Junior. Examinierte Gesundheits- und Krankenpfleger Kinderpflegekräfte, die über langjährige Erfahrung in der pädiatrischen Ernährungsmedizin verfügen, bilden unser Nutricia Ernährungsteam Junior.
Unser Ernährungsteam bietet Ihnen und Ihren Patient:innen folgende Services:
- Einfühlsame und lückenlose Betreuung des Kindes ab dem ersten Entlassungstag aus der Klinik und auf Wunsch regelmäßig Besuche zuhause
- Bedarfsgerechte ernährungstherapeutische Schulung und Beratung der Patient:innen, Angehörigen und Pflegekräfte
- Integration der medizinischen enteralen Ernährungstherapie in den Familienalltag
- Kontinuierliche Belieferung mit Trink- und Sondennahrung sowie Zubehör frei Haus
- Klärung der Kostenübernahme mit den gesetzlichen Krankenkassen auf Basis der Verordnung des behandelnden Arztes oder der behandelnden Ärztin
Konsensus-Leitlinien ESPGHAN
Die Leitlinien der ESPGHAN (Stand 2017) bieten einen systematischen Ansatz zur Versorgung von neurologisch beeinträchtigten Kindern. Die Leitlinien geben Empfehlungen zur Beurteilung des Ernährungszustands und zur Identifizierung einer möglichen Mangelernährung. Darüber hinaus geben sie Informationen zum Nährstoffbedarf speziell von Kindern mit neurologischen Beeinträchtigungen, sowie zu deren häufig auftretenden gastrointestinalen Problemen.
Weiteres Thema der Empfehlungen ist die Ernährungstherapie und deren Kontrolle, wobei auch die ethischen Aspekte berücksichtigt werden. Dabei wird herausgestellt, dass die Eltern beziehungsweise das Pflegepersonal in alle Entscheidungsprozesse einbezogen werden sollten.
Gerne stellen wir Ihnen eine Kurzfassung der Leitlinien in deutscher Sprache zur Verfügung. Kurzfassung der Leitlinien ansehen
Hinweise zur Berechnung des Energie- und Proteinbedarfs
Der Energiebedarf korreliert mit den motorischen Einschränkungen: Je eingeschränkter die Motorik, desto geringer ist der Energiebedarf. Zur Berechnung des Energiebedarfs von Kindern mit Behinderung gibt es Schätzwerte, die auf der Körperlänge des Kindes basieren.
| Bedingung | Kalorien pro cm Körperlänge |
| Mobiles Kind, 5 bis 12 Jahre | ca. 14 kcal/cm |
| Nicht-mobiles Kind, 5 bis 12 Jahre | ca. 11 kcal/cm |
| CP, stark eingeschränkte Mobilität | 5 bis 10 kcal/cm |
| CP, leicht bis mittelgroße Mobilität | ca. 15 kcal/cm |
| M. Down, 5 bis 12 Jahre, männlich | ca. 16 kcal/cm |
| M. Down, 5 bis 12 Jahre, weiblich | ca. 14 kcal/cm |
Der Proteinbedarf entspricht hingegen dem gesunder Kinder. Für neurologisch erkrankte Kinder mit gutem Ernährungsstatus gelten daher in der Regel die normalen Proteinempfehlungen. Mit Ausnahme von Kindern mit Dekubitus, niedrigen Energiebedarf und Mangelernährung, hier steigt der Proteinbedarf auf bis zu 2 bis 2,4 g/kg KG/Tag.
Wir unterstützen Sie in der Kommunikation mit Familien
Wir wissen, wie schwierig der Schritt hin zur Ernährungstherapie und insbesondere zur Sonde für viele Eltern sein kann. Daher möchten wir Sie als Teil der Ernährungstherapie Ihrer kleinen Patient:innen mit der Sonde auch in der Kommunikation unterstützen.
Zusätzlich bieten wir Ressourcen in Form von Elternmaterialien, Erklärvideos und Unterstützung durch unser Ernährungsteam Junior an.
Bilden Sie sich außerdem in einer unserer zahlreichen Fortbildungen zu pädiatrischen Themen weiter. Zu unseren Fortbildungen
Sie haben Fragen zu unseren Produkten?
Wir sind für Sie da und beraten Sie gerne zu unserem Produktsortiment oder zu medizinisch enteraler Ernährung im Allgemeinen – ganz einfach telefonisch oder online. Wir freuen uns, von Ihnen zu hören!
- Claßen M, Schmidt-Choudhury A. Monatschr KInderheilkd 2019; 167: 675-685.
- Dahlseng MO et al. Dev Med Child Neurol 2012.
- Fung EB et al. J Am Diet Assoc 2002; 102: 361-368.
- Hecht C et al. Clin Nutr 2015; 34: 53-59.
- Kuperminc MN et al. EJCN 2013; 67: 21-23.
- Pawellek I et al. Clin Nutr 2008; 27: 72-76.
- Rempl G. Phys Med Rehabil Clin N Am 2015; 26: 39-56.
- Romano C et al: JPGN 2017; 65: 242–264.
- Reilly S et al. J Pediatr 1996; 129: 877–882.
- Schmidt-Choudhury A, Tyman S. Neuropädiatrie 2016; 15: 52-59.
- Sullivan PD et al. Dev Med Child Neurol 2004; 46: 796-800.
- Damkjaer Moen R. (2018): Was bedeutet GMFCS, und wofür braucht man es? https://blog.madeformovement.com/de/was-bedeutet-gmfcs-und-wof%C3%BCr-braucht-man-es (Zuletzt aufgerufen am 02.03.2023)
- Cerebral Palsy Organisation. Types and forms of cerebral palsy. [cited 2014 19 May 2014]; Available from: http://cerebralpalsy.org/about-cerebral-palsy/types.

