Der Darm ist die Zentrale des Immunsystems: Er enthält 70 % aller Immunzellen.3 Zudem besiedeln etwa 100 Billionen Bakterien den Darm, die mit den Immunzellen interagieren. Die Ernährung beeinflusst die Zusammensetzung der Bakterien der Darm-Mikrobiota (früher Darmflora genannt) und wirkt sich auf diese Weise auf die Entwicklung des Immunsystems aus4. Erfahren Sie hier, welche Rolle die Darm-Mikrobiota bei Kleinkindern beziehungsweise Säuglingen spielt.
Auf dieser Seite
Darm-Mikrobiota und Immunabwehr
Der Marker für ein stabiles Mikrobiom bei einem gesunden mikrobiellen Ökosystems ist die Reichhaltigkeit der Bakterien.1 Besonders im Darm ist die Mikrobendichte hoch. Für Erreger, Antigene und Schadstoffe bietet die Darmschleimhaut eine riesige „Angriffsfläche“, für deren Schutz und Ernährung die intestinale Mikrobiota mitverantwortlich ist. Sie steuert die Immunantwort23
Eine gesunde Darm-Mikrobiota reguliert unter anderem:
- die Kolonisationsresistenz, die Verhinderung der Ansiedelung potentiell pathogener Keime
- die Versorgung mit Vitaminen
- die Synthese essenzieller Aminosäuren
- die Verdauung
Eine ausgeglichene Darm-Mikrobiota fördert die Etablierung und das „Training“ gesunder Immunreaktionen7 und zählt daher zu den wichtigsten Faktoren für die Reifung des Immunsystems5.
Darüber hinaus steht sie in Verbindung mit der Gesundheit im weiteren Lebensverlauf, beispielsweise mit einem geringeren Risiko, Allergien und Infektionen zu entwickeln6. In Studien zeigte sich, dass eine verzögerte Entwicklung der Darm-Mikrobiota die Entwicklung der oralen Toleranz – die Fähigkeit des Immunsystems, Abwehrreaktionen gegenüber Fremdeiweißen zu unterdrücken9 – beeinträchtigen kann8. Diese lebenswichtige Fähigkeit des Körpers ist Teil der natürlichen Entwicklung des Immunsystems. Sie wird vom Körper von Anfang an erlernt durch Exposition des Säuglings mit Allergenen aus der Umwelt (zum Beispiel aus der Nahrung).
Gesunde Säuglinge, die keine Allergie entwickeln, besitzen diese Fähigkeit der oralen Toleranz10. Bei reduzierter Exposition kann das Immunsystem nicht lernen, adäquat mit Allergenen umzugehen, was zu einem allgemeinen Anstieg der Nahrungsmittelallergien beitragen kann11.
Durch die Ernährung können damit optimale Bedingungen geschaffen werden, die eine normale Toleranzentwicklung ermöglichen. Das bedeutet: Das Immunsystem stuft Allergene aus der Umwelt tendenziell eher als harmlos ein und Allergien werden reduziert.
Stillen hat positive Auswirkungen auf die Darm-Mikrobiota des Kindes
Eine 2017 veröffentlichte Studie1 beschreibt, wie der Aufbau und die Diversität der kindlichen Darm-Mikrobiota durch ausschließliches Stillen in den ersten Lebensmonaten unterstützt wird. Denn dabei nimmt der Säugling Bakterien auf, die den kindlichen Darm besiedeln und die Grundlage für dessen Flora bilden. Die Forschenden konnten nachweisen, dass 27,7 % der kindlichen Darmbakterien ursprünglich aus der Muttermilch und weitere 10,4 % von der Haut der Mutter stammen1.
Weitere Studien lassen vermuten, dass die Darm-Mikrobiota von ausschließlich gestillten Säuglingen im Gegensatz zu der von Kindern, die nicht gestillt wurden, robuster ist. Das bedeutet, sie ist weniger anfällig für die Ansiedlung von Krankheitserregern oder gegenüber umweltbedingter Störungen2; 3.
- Eine gesunde Darm-Mikrobiota hemmt Entzündungsreaktionen: Der Körper und die Darm-Mikrobiota befinden sich in einer symbiotischen Beziehung. Körperfremde Bakterien werden bis zu einem gewissen Grad vom Immunsystem toleriert. Besonders die Bakterien, die sich durch das Stillen im kindlichen Darm ansiedeln, unterbinden Entzündungsreaktionen und vermindern so auch das Risiko für die Entstehung von Autoimmunerkrankungen und Allergien4; 5.
- Oligosaccharide aus der Muttermilch dienen als Präbiotika: Muttermilch ist reich an präbiotischen Oligosacchariden, eine Gruppe unverdaulicher Kohlenhydrate. Diese sind unter anderem entscheidend für den Stoffwechsel der gesunden kindlichen Darm-Mikrobiota4; 6.
- Kurzkettige Fettsäuren unterstützen das Darmmilieu: Zur Darm-Mikrobiota gestillter Kinder gehören vermehrt Bifidobakterien. Sie setzen die komplexen Kohlenhydrate aus der Muttermilch zu kurzkettigen Fettsäuren um. Dadurch bleibt der pH-Wert im Darm niedrig und Krankheitserregern wird die Ansiedlung erschwert4; 7.
- Muttermilch enthält Defensine und andere protektive Faktoren: Die Muttermilch kann auch direkt die Immunabwehr des Kindes unterstützen, denn sie enthält antimikrobielle Peptide, sogenannte Defensine, und lösliche Komponenten der maternalen Immunantwort. Dadurch entsteht ein passiver Schutz vor Krankheitserregern, der das noch nicht vollständig entwickelte kindliche Immunsystem unterstützt4.
Stillen trägt enorm zur Bildung des kindlichen Immunsystems bei. Weitere Vorteile des Stillens finden Sie in unserer Übersicht zum Thema Stillen.
Eine gesunde Darm-Mikrobiota, auch bei Kaiserschnitt-entbundenen Kindern

Die frühe Besiedlung des Darms mit nützlichen Bakterien und eine ausgewogene Darm-Mikrobiota sind maßgeblich für die Reifung und Aktivität des Immunsystems beim Neugeborenen (Abbildung 1). Während der Geburt kommt das Kind mit der vaginalen und intestinalen Mikrobiota der Mutter in Kontakt, was zu einer Ansiedlung verschiedenster Bakterien im kindlichen Darm führt1. Eine intakte Darm-Mikrobiota unterstützt eine funktionsfähige Immunabwehr, da die Mehrzahl der Immunzellen im Magen-Darm-Trakt des menschlichen Organismus angesiedelt ist und von den Bakterien maßgeblich beeinflusst wird2,3.
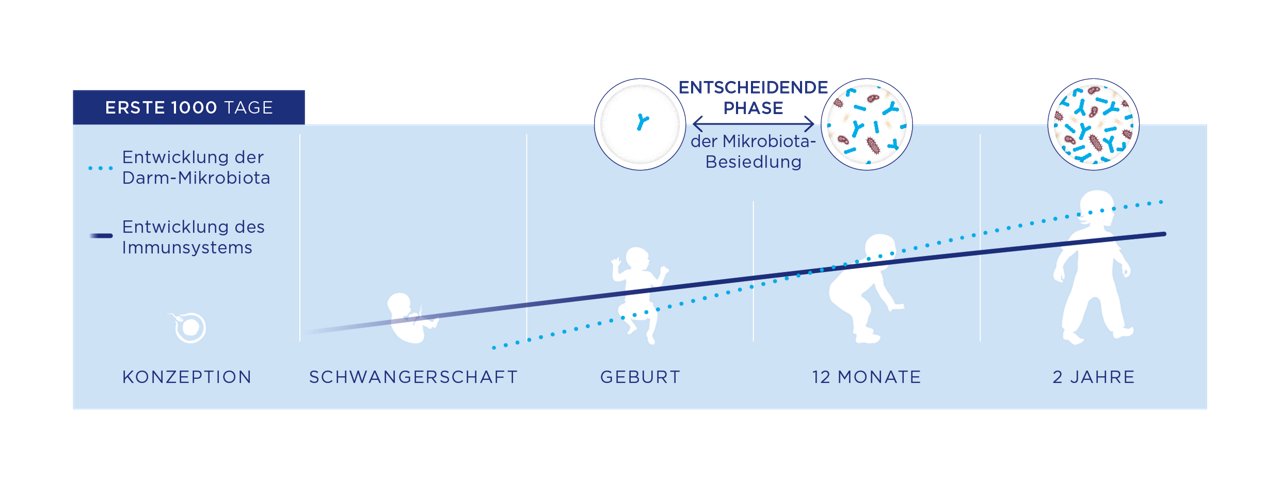 Abbildung 1: Entwicklung der Darm-Mikrobiota und des Immunsystems in den ersten 1.000 Lebenstagen[1-4]
Abbildung 1: Entwicklung der Darm-Mikrobiota und des Immunsystems in den ersten 1.000 Lebenstagen[1-4]
Welche Rolle spielen Bifidobakterien bei der Darmbesiedlung von Säuglingen?
Wichtige Darmbakterien sind vor allem Bifidobakterien, die als Marker für eine gesunde Darm-Mikrobiota von Säuglingen gelten. Sie sind bei gesunden, vaginal entbundenen und gestillten Säuglingen die vorherrschende Spezies im Magen-Darm-Trakt und werden vor allem, während der Vaginalgeburt und über die Muttermilch übertragen1,5. Bifidobakterium breve ist das häufigste Bifidobakterium in der Muttermilch, im Vaginalsekret sowie im Darm gestillter Säuglinge6-8.
Die Darm-Mikrobiota von Säuglingen wird durch eine Reihe von Faktoren beeinflusst, wie zum Beispiel Geburtsmodus, Antibiotikagabe, Ernährung und Hygiene. Risikofaktoren für eine unausgewogene Darm-Mikrobiota sind eine Entbindung per Kaiserschnitt und/oder eine Behandlung mit Antibiotika während der Geburt oder im frühen Säuglingsalter.
Die Folge ist eine geringe Besiedlung, unter anderem mit Bifidobakterien, woraus eine Dysbiose mit einem Risiko für gesundheitliche Langzeitfolgen für das Kind resultieren kann. Denn eine Dysbiose kann Erkrankungen des Immunsystems (zum Beispiel Infektionen, Allergien und Asthma) sowie gastrointestinale (zum Beispiel entzündliche Darmerkrankungen) und metabolische Erkrankungen (zum Beispiel Adipositas und Diabetes mellitus) begünstigen9.
Dysbiose: Folge eines zu geringen Anteils an Bifido- und anderen Bakterien
Per Kaiserschnitt geborene Kinder haben im Vergleich zu vaginal entbundenen Säuglingen eine geringere Konzentration an Bifidobakterien aufgrund des fehlenden Kontakts zu Bakterien aus dem Vaginalsekret der Mutter9,10. Weitere Faktoren, wie zum Beispiel eine Antibiotikabehandlung, können zu einer Reduktion des Anteils an Bifido- und anderen nützlichen Bakterien führen und dadurch die Entstehung einer Dysbiose begünstigen – mit vielfältigen gesundheitlichen Auswirkungen4,9,11-13
- Kurzfristig Auswirkungen: Verdauungsprobleme und Infektionen4,9, 13
- Langfristige Auswirkungen: Erhöhtes Risiko für Allergien, Adipositas Autoimmunerkrankungen und Diabetes mellitus4,9, 13
Synergistische Wirkung von Pro- und Präbiotika
Synbiotika sind Kombinationen aus Pro- und Präbiotika, sie enthalten also sowohl probiotisch wirksame Bakterienstämme als auch präbiotische Nahrungsstoffe, die diesen Bakterien als Substratquelle dienen. Im Vergleich zu den einzelnen Komponenten entfalten Synbiotika eine synergistische Wirkung, indem die physiologisch aktiven Keime von den präbiotischen Oligosacchariden profitieren und sich stark vermehren können.
Muttermilch als beste Ernährung für Säuglinge enthält natürliche Synbiotika, darunter Oligosaccharide und Bifidobakterien.9 Eine Säuglingsanfangsnahrung mit spezifischer synbiotischer Mischung kann das Gleichgewicht der beeinträchtigten Darm-Mikrobiota von per Sectio geborenen Säuglingen wiederherstellen und das Risiko von Hautsymptome, wie Ekzeme, verringern10.
Die einzelnen Bestandteile sind:
- Die präbiotische Ballaststoffmischung GOS/FOS, bestehend aus kurzkettigen Galacto-Oligosacchariden (scGOS) und langkettigen Fructo-Oligosacchariden (lcFOS) in einem Verhältnis von 9:1. Dies entspricht dem Mengenverhältnis von HMO (Human Milk Oligosaccarides) in der Muttermilch.
- Die präbiotische Mischung GOS/FOS dient den nützlichen Bakterien, wie Bifidobakterien, als Nahrung und führt bei Säuglingen zu deutlich höheren intestinalen Konzentrationen von Bifidobakterien und auch Laktobazillen, ähnlich denen von gestillten Säuglingen9,10. Bifidobakterium breve ist eine der verbreitetsten Bifidobakterien-Arten6-8.
Die Studienergebnisse weisen darauf hin, dass der Zusatz der synbiotischen Mischung zur Standardsäuglingsnahrung dazu beitragen kann, die Darm-Mikrobiota von Kaiserschnitt geborenen, nicht gestillten Säuglingen schneller näher an die von vaginal entbundenen Säuglingen anzunähern.10
Mehr zum Thema Ernährung im 1. Lebensjahr.
Sie haben Fragen zu Aptamil?
Aptaclub Expertenteam – Immer für Sie und Eltern da
Das Aptaclub Expertenteam steht Ihnen und (werdenden) Eltern jederzeit kompetent bei Fragen rund um Schwangerschaft, Ernährung von Baby und Kleinkind sowie mit Informationen zu unseren Produkten zur Verfügung.
Kostenlos erreichbar via Telefon, E-Mail und Facebook Messenger.
So erreichen Sie uns
- Wopereis H et al. (2014), Pediatr Allergy Immunol, 5:428-38
- West CE et al. (2015), J Allergy Clin Immunol, 135:3–13
- Walker WA et al. (2015), Pediatr Res, 77:220–8
- Martin R et al. (2010), Benef Microbes, 1:367–82
- Kumar H et al. (2020), Microorganisms, 8:1855
- Yoshimi B et al. (1984), Microbiol Immunol, 28:975–86
- Mikami K et al. (2009), Pediatr Res, 65:669–74
- Soto A et al. (2014), J Pediatr Gastroenterol Nutr, 59:78–88
- Shamir R, et al. (2015), John Wiley and Son.
- Chua MC et al. (2017), J Pediatr Gastroenterol Nutr, 65:102–6 + Suppl
- Korpela K et al. (2018), Curr Opin Microbiol, 44:70–8
- Korpela K et al. (2020), Pediatr Res, 88:438–43
- Reyman M, et al. (2019), Nat Commun, 10: 4997
- Jeurink PV et al. (2013), Benef Microbes, 4:17–30
